Автор: Jae-Yeon Hwang
Вступление
Ультрасонография широко используется для оценки систем органов у пациентов отделения педиатрии, поскольку она неинвазивна, проста в использовании и применима в самых разных клинических ситуациях. Более того, во многом они не требуют какой-либо специальной подготовки пациента или седации.
Наиболее важным фактором при выполнении неотложной помощи детям при УЗИ является методика поэтапного сжатия и выбор правильного датчика. Тщательная оценка утолщения стенки кишечника в сочетании с дополнительными данными, такими как сбор жидкости, повышенная эхогенность жировой ткани брыжейки, увеличенные лимфатических узлов, гиперемированные изменения кишечника и аномальная перистальтика, могут повысить диагностическую достоверность диагноза.
Адекватное звуковое окно обеспечивает превосходное качество изображения. Благодаря своей способности предоставлять изображения в режиме реального времени, УЗИ полезны для оценки перистальтики кишечника.
В этой статье представлены основные аспекты УЗИ для оценки желудочно-кишечного тракта у детей, в том числе методы и анатомия.
Методология
Перед началом УЗИ врач должен быть знакомы с клиническими проявлениями заболеваний желудочно-кишечного тракта, которые являются неотложными. Наиболее распространенными являются: рвота, боль, гематохезия и диарея с лихорадкой или без нее. Некоторые заболевания имеют типичные клинические проявления, но многие имеют частично совпадающие симптомы и клинические проявления.
Важным фактором, влияющим на качество постановки диагноза, является выбор правильного датчика. Высокочастотный (7,5–12,0 МГц) линейный матричный датчик обычно предпочтителен для выявления проблем с ЖКТ. Он обеспечивает достаточно высокую пользу в демонстрации расслоения и утолщения стенки кишечника. Для маленьких детей рекомендуется использовать конвексный датчик меньшего размера (5–8 МГц). Его меньшая округлая форма также полезна для сжатия анатомических структур при необходимости. Большой конвексный датчик (1-5 МГц) используется для общего скрининга всего живота у крупных пациентов или тех, у кого звуковое окно плохое из-за ожирения.
Газ кишечника может затенить органы брюшной полости, особенно у пациентов с вздутием живота и / или дефенсом. Метод поэтапного сжатия представляет собой простой, высокоэффективный метод визуализации кишечника в таких случаях, поскольку он устраняет газ кишечника, тем самым уменьшая расстояние между датчиком и органом-мишенью. Кроме того, его можно использовать для изоляции аномальных сегментов кишечника, отталкивая соседние нормальные сегменты.
Таким образом, постепенное сжатие имеет дополнительное значение для дифференциации аномальных сегментов кишечника (например, при наличии острого аппендицита или другого воспаления кишечника) от нормальных частей. Кроме того, когда прямое давление прикладывается к аномальным зонам кишечника (например, у пациента с аппендицитом или инвагинацией), обнаруживается недостаточная сжимаемость и подвижность, тогда как сегменты здоровой кишки сжимаются и сдвигаются под действием давления, создаваемого датчиком. Техника градиентного сжатия должна начинаться с легкого надавливания на брюшную стенку, чтобы не напугать пациента, испытывающего болезненность желудочно-кишечного тракта (Видео 1).
Нормальная анатомия
Многие заболевания желудочно-кишечного тракта проявляются в виде утолщения стенки кишечника, включая воспалительные заболевания кишечника, неходжкинскую лимфому, инвагинацию и пурпуру Геноха-Шенлейна. Нормальная толщина стенки кишечника у взрослых составляет примерно 2-4 мм, хотя она может варьироваться в зависимости от перистальтики и степени вздутия. Кроме того, нормальная толщина стенки кишечника может меняться с возрастом. У детей максимальная толщина составляет 1,5 мм в тонкой кишке и 2,0 мм в толстой кишке. Исследование показало, что нормальная стенка неонатального кишечника может иметь толщину до 2,6 мм. Таким образом, толщина стенки кишечника ≥3 мм может считаться признаком патологии в тонкой кишке. Толщина стенок толстой кишки ≥4 мм также указывает на патологическое состояние. На цветном допплере нормальные стенки кишечника редко показывают васкуляризацию, хотя после кормления поток может увеличиться.
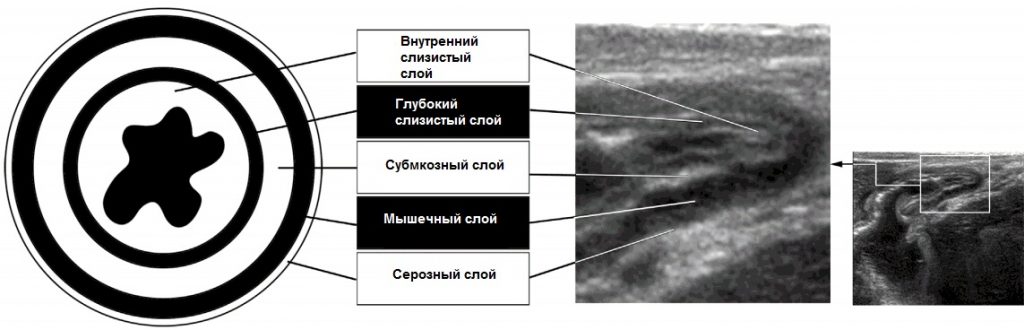
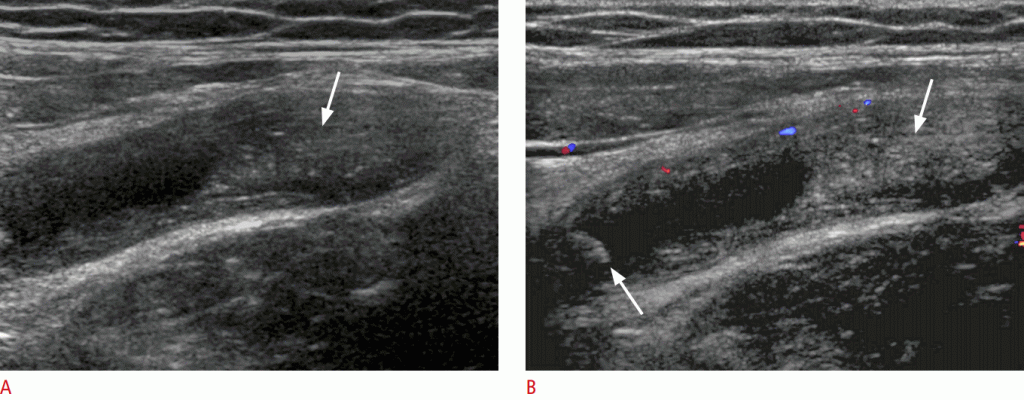
Стенка кишечника имеет пять слоев: слизистая оболочка, слизистая оболочка мышечного слоя, подслизистая оболочка, мышечная оболочка и наружная оболочка, известная как серозная оболочка. На УЗИ самый внутренний эхогенный слой рассматривается как поверхностная слизистая оболочка или слизистая оболочка-просвет. Следующий гипоэхогенный слой – глубокая слизистая оболочка. Подслизистая оболочка видна как гиперэхогенный слой и наиболее выражена в толстой кишке. Мышечный слой – это гипоэхогенное кольцо, которое выделяется в стенке кишечника. Самая внешняя сероза очень тонкая и не очень хорошо видна на УЗИ (Рис. 1). Гармоническое изображение ткани может предложить лучшую визуализацию стратификации стенки кишечника на УЗИ. Недостатком гармонического изображения ткани является то, что проникновение луча ограничено (Рис. 2).
Рисунок 1: Схема нормальной стратификации кишечника с помощью УЗИ.
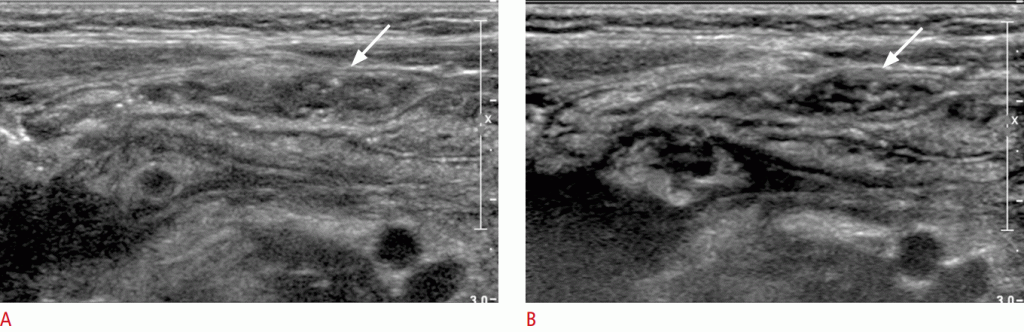
Рисунок 2: Улучшенная визуализация стратификации кишечника с помощью тканевой гармонической визуализации. A, B. На обычном изображении в градациях серого (A) и изображении гармоник ткани (B) показана терминальная подвздошная кишка (стрелки).
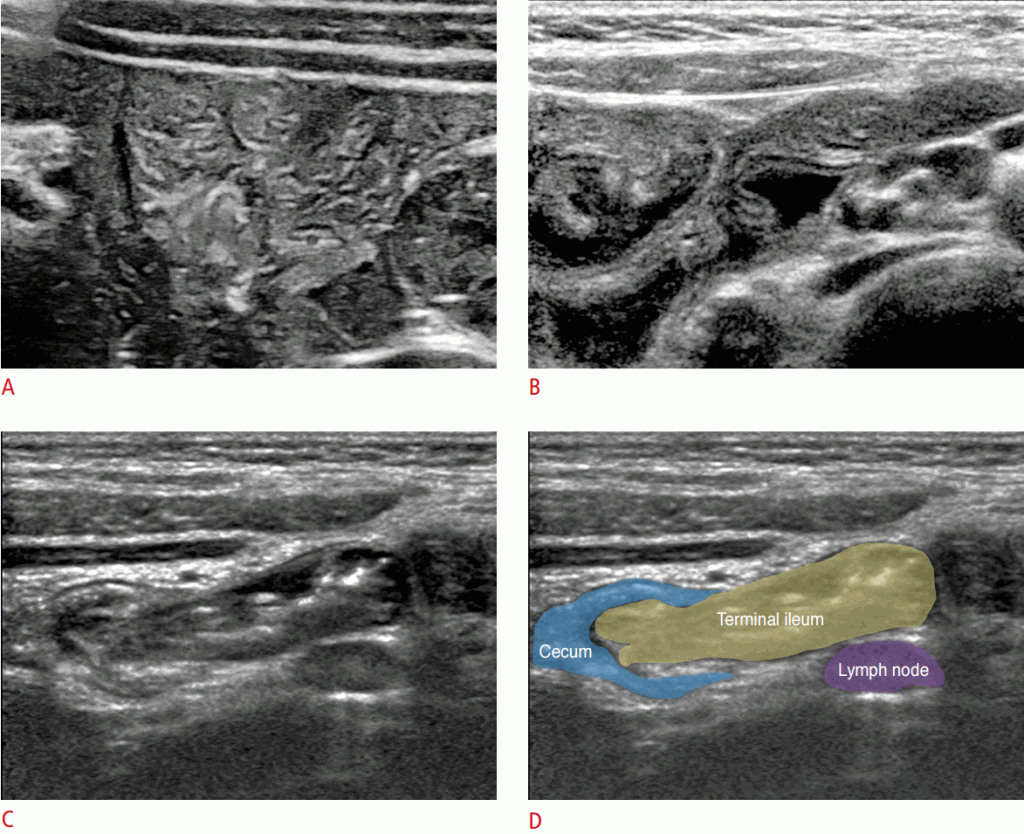
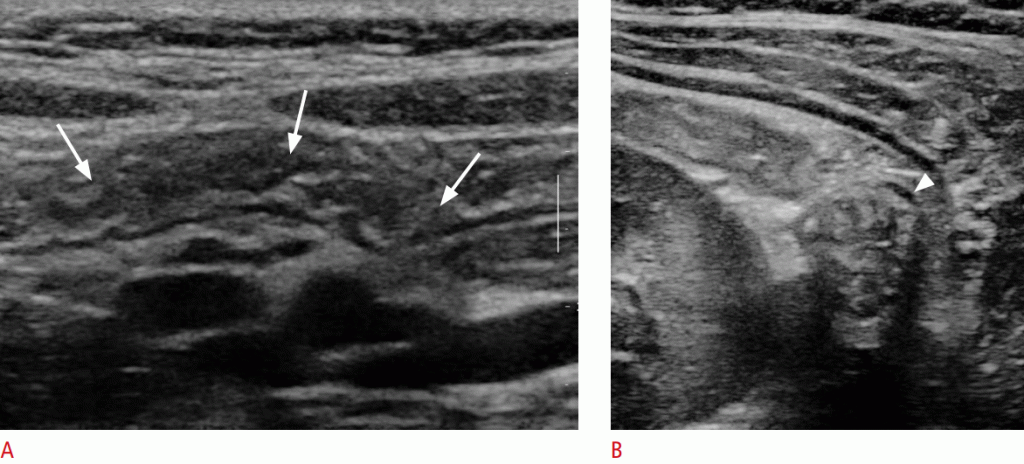
Тощая кишка, особенно проксимальная часть, обычно располагается в левом верхнем квадранте брюшной полости и обычно сдавлена с заметной складкой. Подвздошная кишка имеет менее выраженную складку, чем тощая кишка, и в норме часто наблюдается внутренняя жидкость. Терминальная подвздошная кишка имеет более толстую стенку и более заметную складку, чем другие части тонкой кишки. Кроме того, гипоэхогенная глубокая слизистая оболочка акцентируется на УЗИ. Терминальная подвздошная кишка и илеоцекальный клапан являются хорошими ориентирами для обнаружения аппендикса (Рис. 3)
Рисунок 3: Сонограмма тонкой кишки.A-D Сонограммы показывают тощую кишку (A), подвздошную кишку (B), терминальную подвздошную кишку и илеоцекальный клапан (C, D).
Чтобы отличить толстую кишку от тонкой кишки, необходимо отметить ее расположение, отсутствие складки, хаустральную маркировку, более толстую стенку, чем у тонкой кишки, а также заметные подслизистые и мышечные слои. Восходящая и нисходящая ободочная кишка легко обнаруживается в непосредственной близости от обоих параколических желобов (Рис. 4), тогда как поперечная ободочная кишка обычно располагается в нижней части меньшей кривизны желудка. Сигмовидная кишка расположена в левом нижнем квадранте и пересекает левую поясничную мышцу. Этот ориентир может быть полезен для отслеживания нисходящей ободочной и прямой кишки (Видео 2).
Рисунок 4: Сонограмма толстой кишки. A, B. Сонограммы показывают поперечную ободочную кишку (стрелки) (A) и нисходящую ободочную кишку (стрелки) (B). Обратите внимание на хаустральную маркировку, заметную эхогенную подслизистую оболочку и периферическое расположение толстой кишки.
Мальротация кишечника
Нормальная кишка плода вращается на 270 ° против часовой стрелки в утробе матери. Любой дефект во время этого процесса приводит к неправильному расположению двенадцатиперстной кишки и илеоцекального клапана, короткого брыжеечного корня и близкого расположения слепой кишки и двенадцатиперстной кишки. Если диагноз не поставлен должным образом, это может привести к проксимальной непроходимости кишечника.
Хотя исследование в верхнем отделе желудочно-кишечного тракта остается модальностью выбора в таких случаях, УЗИ может быть альтернативным методом визуализации. Ненормальная связь между верхней брыжеечной артерией (ВБА) и верхней брыжеечной веной (ВБВ) является ультразвуковым признаком подозрения на кишечную мальротацию.
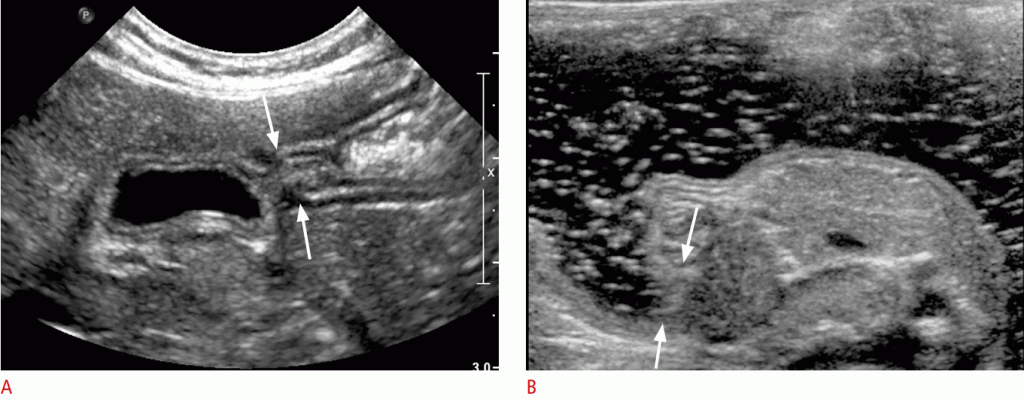
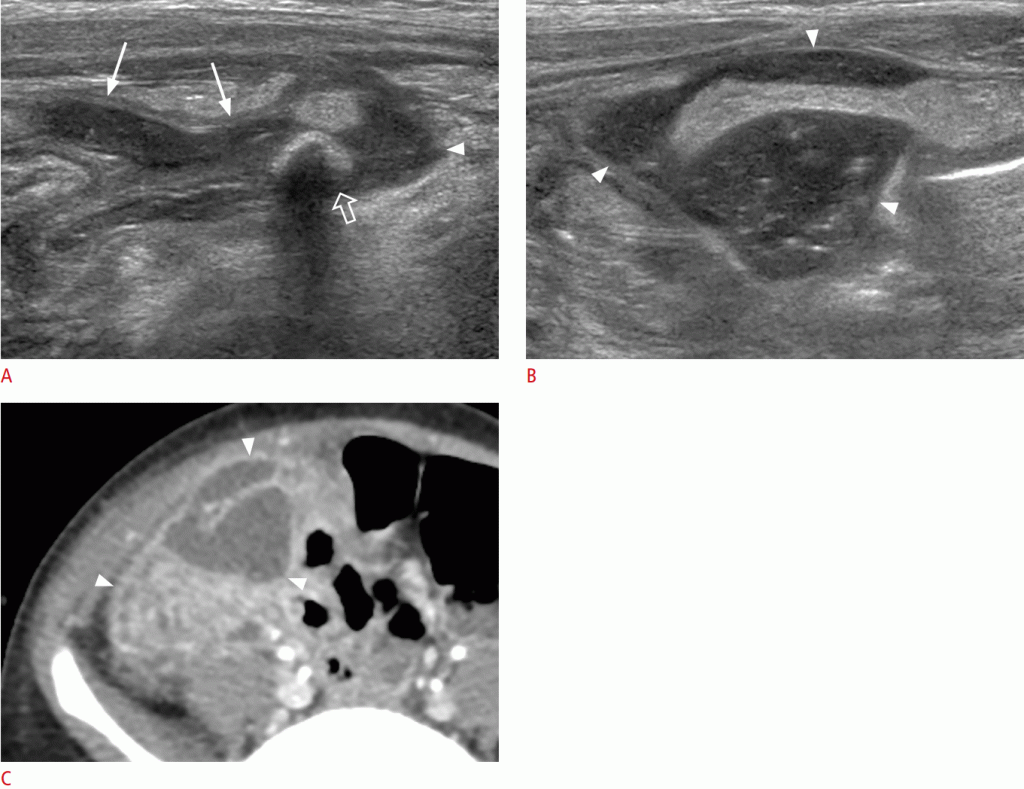
Для оценки пациент должен находиться в положении лежа на спине, а датчик должен быть нанесен на верхнюю треть по срединной линию живота с использованием техники постепенного сжатия. Как правило, ВБВ расположена в правой передней части ВБА и легко сжимается давлением датчика (Рис. 5). Цветной допплер может помочь дифференцировать два сосуда. Если ВБВ расположена вентрально или на левой стороне ВБА, она расположена неправильно (Рис. 6).
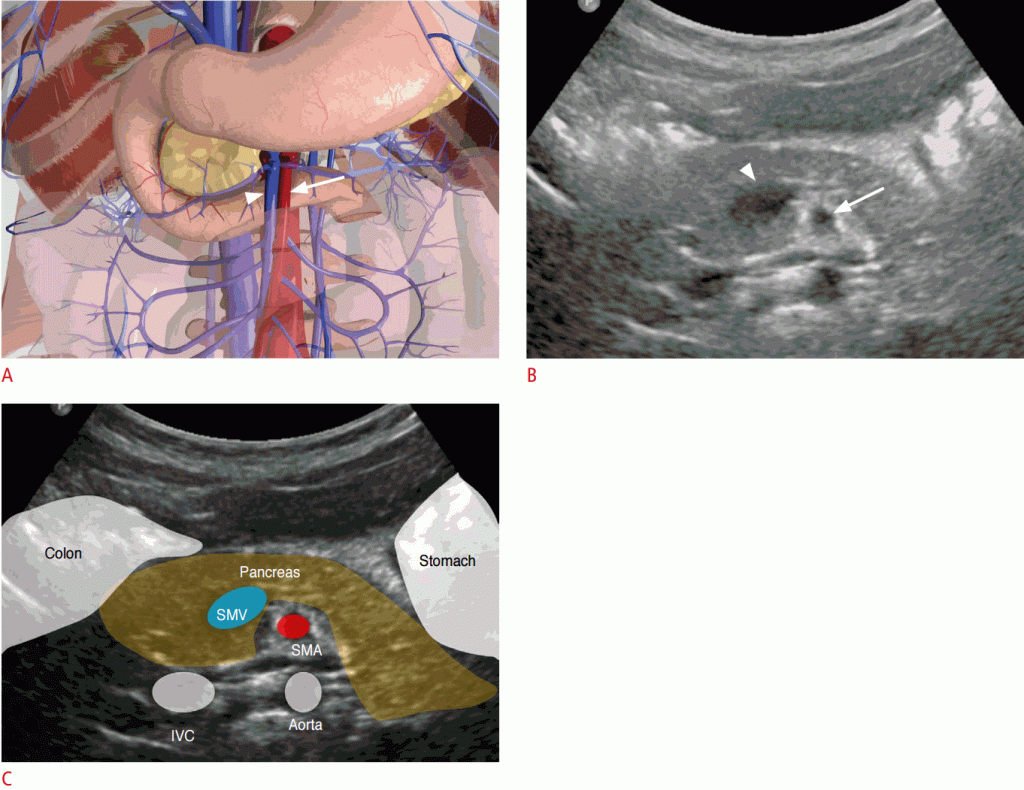
Рисунок 5: Нормальное положение верхней брыжеечной артерии, верхней брыжеечной вены и третьей части двенадцатиперстной кишки.
Иллюстрация показывает нормальное соотношение сосудов и двенадцатиперстной кишки. B, C. На изображении в градациях серого ВБВ (стрелка) больше, чем ВБА (стрелка) и более сжимаема давлением от датчика. IVC- нижняя полая вена.
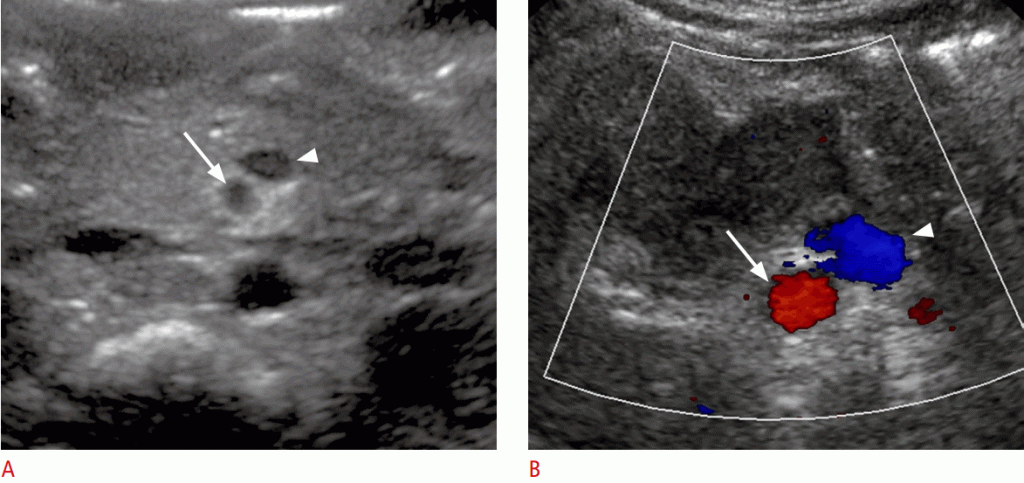
Рисунок 6: Ненормальное положение верхней брыжеечной артерии и верхней брыжеечной вены.
A, B. Изображение в оттенках серого (A) и цветное допплеровское изображение (B) показывают ВБВ (стрелки), расположенные с левой стороны ВБА (стрелки).
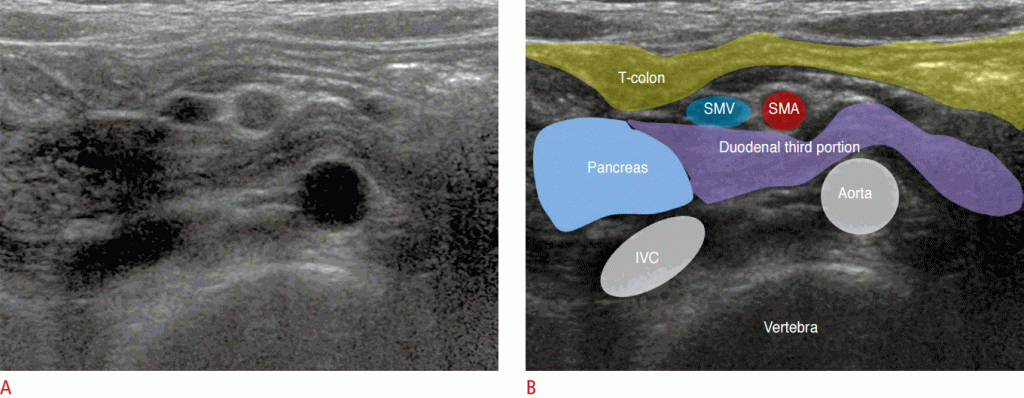
Недавно было сообщено, что прямое изображение забрюшинного расположения третьей части двенадцатиперстной кишки или двенадцатиперстной кишки в левом верхнем квадранте брюшной полости является альтернативным диагностическим показателем кишечного порока развития (Рис. 7).Прием небольшого количества воды может облегчить визуализацию нормального хода третьей части двенадцатиперстной кишки. Однако этот метод визуализации на УЗИ сильно зависит от врача (Видео 3). Если результаты УЗИ неубедительны или аномальны, следует провести исследование верхнего отдела ЖКТ, чтобы подтвердить диагноз, поскольку сонографический диагноз не может полностью исключить порок развития кишечника.
Рисунок 7: Нормальное забрюшинное положение двенадцатиперстной кишки.
A, B. Сонограмма (A) и иллюстрация (B) показывают нормальное забрюшинное положение третьей части двенадцатиперстной кишки. Поперечная ободочная кишка; SMV- верхняя брыжеечная вена; SMA- верхняя брыжеечная артерия; IVC- нижняя полая вена.
Срединная кишка (Midgut volvulus) является летальным осложнением порока кишки, приводящей к обструкции проксимального отдела кишечника и ишемии. Примерно в 75% случаев происходит в течение месяца после рождения (в основном в течение первой недели) и 90% в течение 1 года.
Сонографическим признаком в средней кишке является знак «водоворота», который относится к закручиванию ВБВ, брыжейки и двенадцатиперстной кишки по часовой стрелке вокруг ВБА. Цветное доплеровское исследование может помочь определить связь между ВБВ и ВБА (Видео 4).
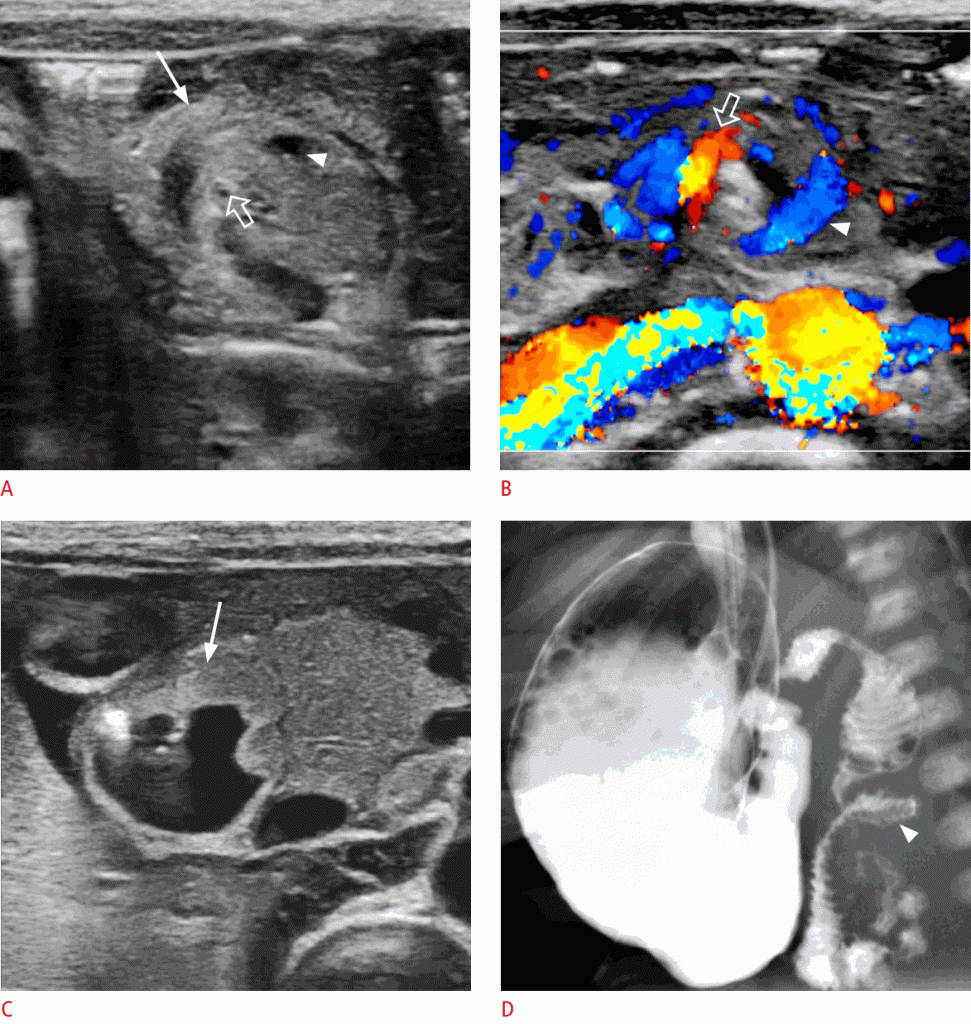
Вспомогательные находки – утолщенная эхогенная стенка кишечника из-за отека или кровоизлияния, заполненная жидкостью двенадцатиперстная кишка с различной степенью растяжения и гиперпульсивная ВБА, показанная в допплеровском исследовании. Если этот признак положительный, следует немедленно провести исследование верхних отделов ЖКТ, после чего следует операция (Рис. 8).
Рисунок 8: A, B. Изображение в оттенках серого (A) и цветное доплеровское изображение (B) показывают вращение двенадцатиперстной кишки (стрелка) и верхней брыжеечной вены (стрелки) вокруг верхней брыжеечной артерии (открытые стрелки). C. Сонограмма показывает двенадцатиперстную кишку, которая была расширена, заполняя ее жидкостью (стрелка). D. Исследование с барием показывает появление водоворота (стрелки) двенадцатиперстной кишки и проксимального расширения.
Распространенной причиной ложноположительных результатов при диагностике кишечных пороков является не центральное сканирование. Если датчик не применяется должным образом по средней линии живота, соотношение ВБВ и ВБА может показаться ненормальным. Другой ложноположительный диагноз – это когда знак «водоворот» соответствует нормальному вращению ВБВ против ВБА против часовой стрелки. Это вращение против часовой стрелки ветви тощей кишки ВБВ часто встречается в норме и не всегда сопровождает вращение двенадцатиперстной кишки или тонкой кишки.
Тяжелое вздутие живота, дефанс, обильный газ кишечника и / или неопытный врач могут привести к ложноотрицательным диагнозам. В этих ситуациях для уточнения диагноза может оказаться полезным использование более щадящей техники постепенного сжатия, конвексного датчика, ограниченной седации и экстренного исследования верхней части желудочно-кишечного тракта.
Гипертрофический пилорический стеноз
Гипертрофический пилорический стеноз (ГПС) является наиболее распространенной причиной проведения операции у детей раннего возраста. Типичным симптомом ГПС является не желчная, прерывистая, рвота у ранее здорового ребенка. ГПС не является явным неотложным заболеванием, если не возникают такие осложнения, как сильное обезвоживание и дисбаланс электролитов. Симптомы обычно появляются в течение четвертой недели после рождения, но сроки могут варьироваться от третьей до двенадцатой недели. УЗИ – метод визуализации, выбранный для диагностики ГПС, с чувствительностью и специфичностью приблизительно 100%.
Исследование начинается с положения пациента лежа на спине. Высокочастотный линейный/конвексный датчик располагают в эпигастральной области. Сканируя вниз, оператор должен начинать с печени и желудочно-пищеводного соединения и продолжаться до крестообразной связки печени. При тщательном сканировании нормальный пилорус виден между печенью и головкой поджелудочной железы.
Когда звуковое окно плохое из-за обильного газа в антральном отделе желудка, луковице двенадцатиперстной кишки или поперечной ободочной кишке, пациент должен быть переведен в правое боковое положение лежа, что позволяет визуализировать привратник с перемещением жидкости в антропилорический канал и смещение пилоруса впереди, пока газ движется в дно желудка. Кроме того, после наполнения желудка раствором глюкозы или водой можно оценить прохождение жидкости через привратник.
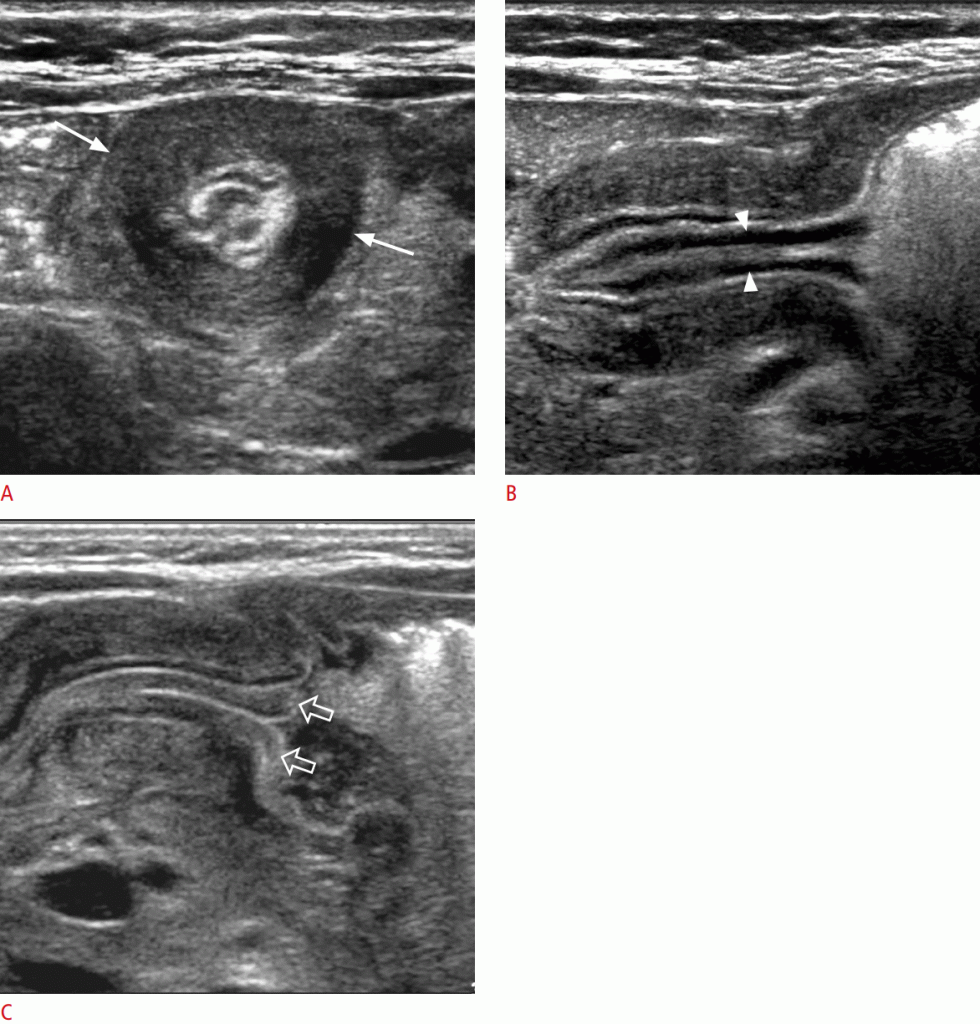
Толщина пилорических мышц> 3 мм и длина канала> 17 мм обеспечивают высокую диагностическую точность. Пилорус является динамической структурой, и толщина и длина пилорической мышцы могут изменяться во время исследования в реальном времени. Следовательно, толщина мышцы> 3 мм на протяжении всего исследования и неспособность растянуть пилорический канал перистальтическим движением желудка и минимальным опорожнением желудка, выпадение слизистой оболочки в антральный отдел желудка и захваченная жидкость в расщелинах слизистой оболочки ( знак двойного следа) являются однозначными данными, связанными с ГПС (Рис. 9).
Рисунок 9: Гипертрофический пилорический стеноз у 2-недельного пациента.
A, B. На поперечном (A) и продольном (B) изображениях показана концентрическая гипертрофия мышечного слоя пилорического канала (стрелки). Обратите внимание на двойной след (стрелки) и вздутие живота, несмотря на голодание в течение 2 часов. C. Продольное изображение показывает знак антрального соска, который относится к выпадению эхогенной слизистой оболочки в антральное пространство (открытые стрелки).
Когда толщина мышц составляет от 2 мм до 3 мм, это считается сомнительным выводом. В таком случае,рассматривается диагноз пилороспазма или развития ГПС. Если толщина пилорических мышц нормализуется и при длительном осмотре наблюдается открытие пилорического канала, можно рассмотреть пилороспазм.
Основной причиной ложноотрицательного результата является чрезмерно растянутый желудок, потому что антропилорический канал направлен назад в глубину живота (Рис. 10).
Рисунок 10: Изменение направления пилорического канала после кормления.
Перед кормлением молоком пилорус (стрелки) направлен на правую сторону и вперед. B. После кормления ось пилорического канала (стрелки) направлена влево и назад
Кишечная непроходимость
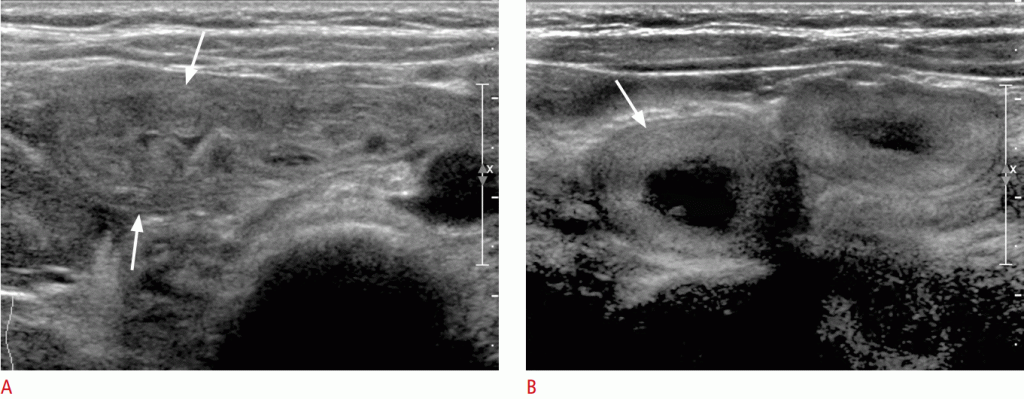
Инвагинация является наиболее распространенной причиной непроходимости тонкой кишки у детей: 60% случаев происходят в течение первого года жизни и 90% – в возрасте до 2 лет. Как чувствительность, так и специфичность УЗИ достигают 100%. Хотя большинство случаев инвагинации у младенцев являются идиопатическими, они также могут быть связаны с гипертрофированной лимфоидной тканью в терминальной подвздошной кишке. Приблизительно 25% этих педиатрических пациентов имеют очаговую массу или диффузную аномалию стенки кишечника, например патологические точки отведения.
Илеоцекальная инвагинация обычно происходит в подпеченочной области в правом верхнем квадранте брюшной полости, хотя она также была обнаружена в верхней части брюшной средней линии и левом верхнем квадранте. Если УЗИ не обнаруживают инвагинацию, должен быть исследован весь живот, чтобы найти другие причины боли в животе.
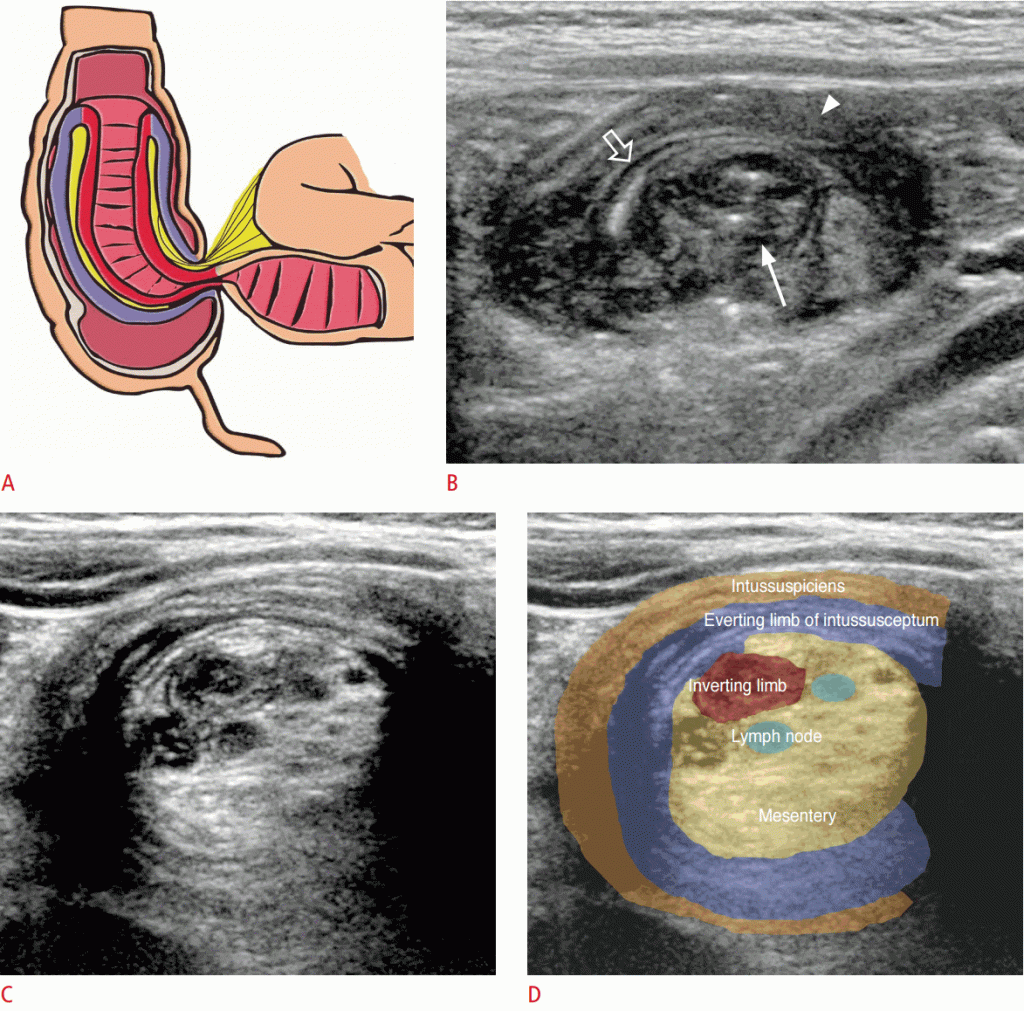
Простая илеоколическая инвагинация состоит из трех сегментов кишечника. Проникающие и возвращающиеся концы кишечного тракта являются конечной подвздошной кишкой, а внешняя кишечная палочка – толстой кишкой. УЗИ выявило, что наиболее утолщенным сегментом является возвратная конечность инвагинта (из-за нарушения кровоснабжения). Брыжейка и лимфатические узлы часто видны между двумя сегментами кишечной артерии (Рис. 11).
Рисунок 11: Илеоколическая инвагинация.
Инвертирующая часть (красная) и постоянная часть (фиолетовая) инвагинации (в соответствии с ободочной кишкой). Обратите внимание на брыжейку (желтую), заключенную между двумя конечностями инвагината. B. На переднем крае инвагинации кишки центральная часть (стрелка) и периферические (стрелка) образуют кольцевой знак. Центральный инвагинат отделен эхогенными линиями серозой и брыжейкой (открытая стрелка).
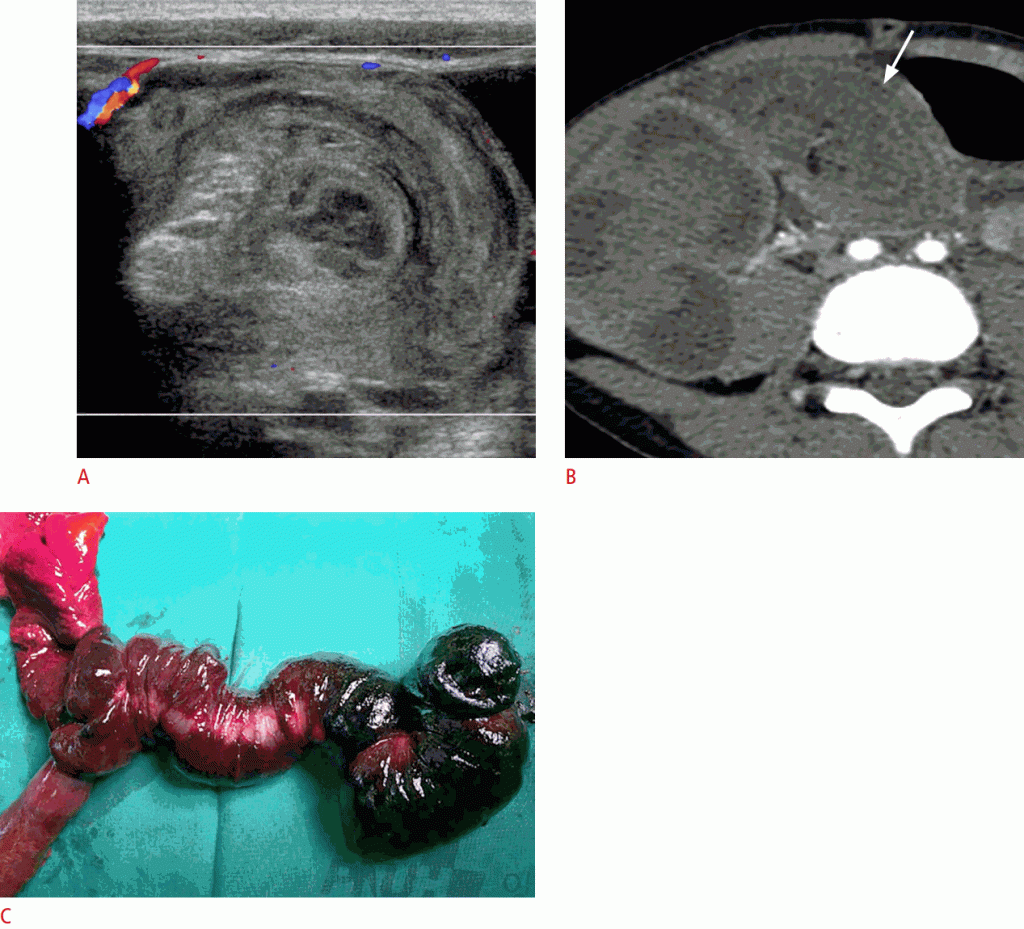
Сообщалось, что УЗИ может выявить примерно две трети патологических отведений. Дивертикул Меккеля, дупликация кисты, полип, лимфома и интрамуральная гематома ГПС являются общими патологическими точками отведения (Рис. 12). Следует позаботиться о том, чтобы не пропустить точку патологического отведения в необычных клинических условиях, например, у пациента, который не попадает в обычную возрастную группу (например, <1 месяц или> 5 лет), имеет аномальный тип инвагинации (колокол, инвагинация тонкой кишки), имеет длительные симптомы или испытывает рецидив.
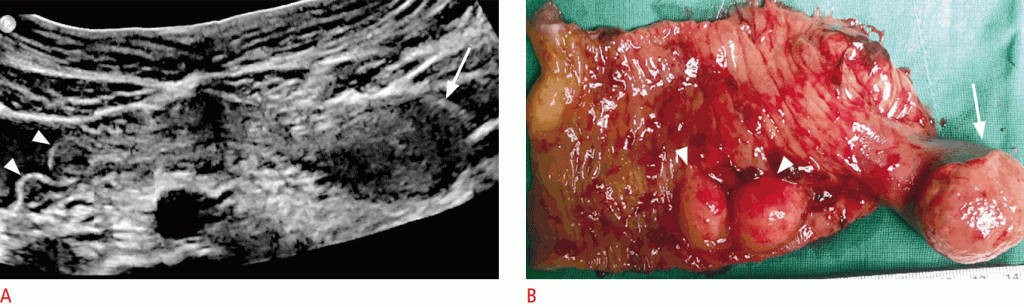
Рисунок 12: 7-летний мальчик с инвагинацией тонкой кишки.
О. Сонограмма показывает инвагинацию тонкой кишки с одним ножным полипом (стрелка) и двумя сессильными полипами (наконечники стрел) в качестве патологических ведущих точек. Б. Хирургический образец показывает те же результаты, которые видны на сонограмме. Обратите внимание на ножку (стрелка) и сидячие полипы (стрелки).
Временная инвагинация тонкой кишки иногда обнаруживается случайно. Большинство случаев преходящей инвагинации связано с гиперперистальзией тонкой кишки. Они обычно меньше, чем илеоцекальная инвагинация (диаметр <1 см), и расположены в периумбилике, левом верхнем квадранте или левом нижнем квадранте брюшной полости. Повторное или длительное обследование рекомендуется для определения, разрешено ли поражение. Если поражение является стойким и симптоматическим, с длительным сегментарным вовлечением> 3,5 см, пациент должен быть тщательно оценен, чтобы определить патологическую точку отведения.
Острый аппендицит
Острый аппендицит является наиболее распространенным состоянием, которое требует операции на брюшной полости у детей. В отличие от взрослых, примерно у одной трети пациентов наблюдаются неспецифические симптомы, такие как лихорадка, диарея и неопределенная боль в животе, что может привести к неправильной диагностике.
Заболевание часто встречается у детей младшего возраста (<6 лет) из-за неспособности сообщить о своих симптомах. Следовательно, показатели перфорации выше у этих молодых пациентов: 83% среди новорожденных и 51% -100% среди детей в возрасте до 5 лет. Чувствительность и специфичность УЗИ для диагностики аппендицита составляют 80–95% и 90–100% соответственно.
Высокочастотный линейно-матричный датчик необходим при использовании метода градуированного сжатия. Важное значение имеет медленная компрессия в месте максимальной чувствительности для оптимизации терпимости пациента. Кроме того, следует избегать внезапного отдаления датчика, чтобы предотвратить болезненность отскока. Конвексный датчик (1-5 МГц) может быть альтернативой, если звуковое окно слабое или предполагается, что аппендикс расположен в ретроцекальной области.
Илеоцекальный клапан является хорошим ориентиром для определения аппендикса. Основание червеобразного отростка почти всегда располагается в медиальной части слепой кишки, только каудально к илеоцекальному клапану. Расположение наконечника аппендикса, однако, меняется. После локализации илеоцекального клапана, основание аппендикса можно найти путем сканирования на 1-2 см от илеоцекального клапана или подвздошной кишки. Утолщенная глубокая слизистая, заметная складка и наличие перистальтических движений конечной подвздошной кишки являются ключами к дифференцировке аппендикса.
Нормальный аппендикс имеет диаметр ≤6 мм и сжимается с использованием метода градуированного сжатия. Эхогенная линия, представляющая просветную поверхность, расположена в центральной части червеобразного отростка. Нормальная толщина стенки аппендикса составляет <3 мм. Можно увидеть различное количество люминального воздуха или жидкости.
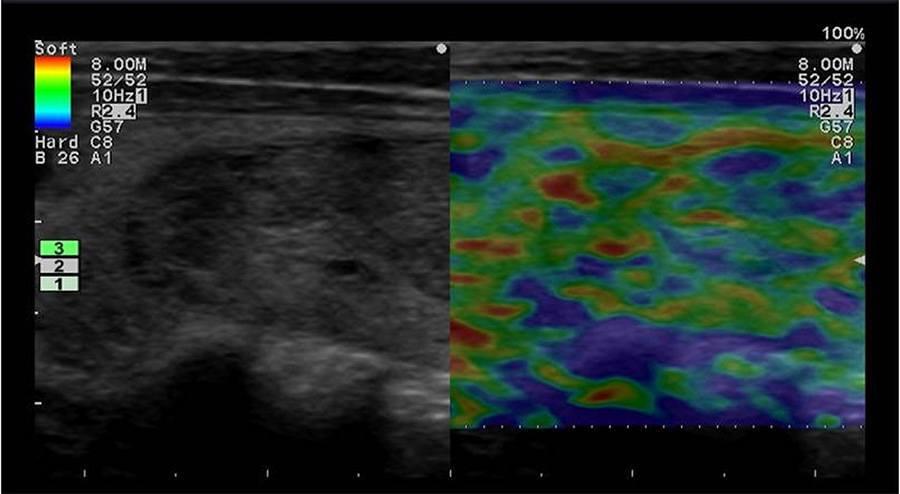
Наиболее достоверными сонографическими данными, связанными с аппендицитом, являются потеря сжимаемости и максимальный наружный диаметр> 6 мм (Рис. 13). Вспомогательные находки – вид, похожий на мишень в виде короткой оси, утолщение эхогенной подслизистой оболочки, заполненный жидкостью просвет, наличие аппендиколитов, увеличенная периаппендикулярная эхогенность, увеличенные брыжеечные ЛУ и небольшое количество перицекальной или периаппендикулярной жидкости. Гиперемия может быть замечена при цветном допплеровском исследовании (Рис. 14).
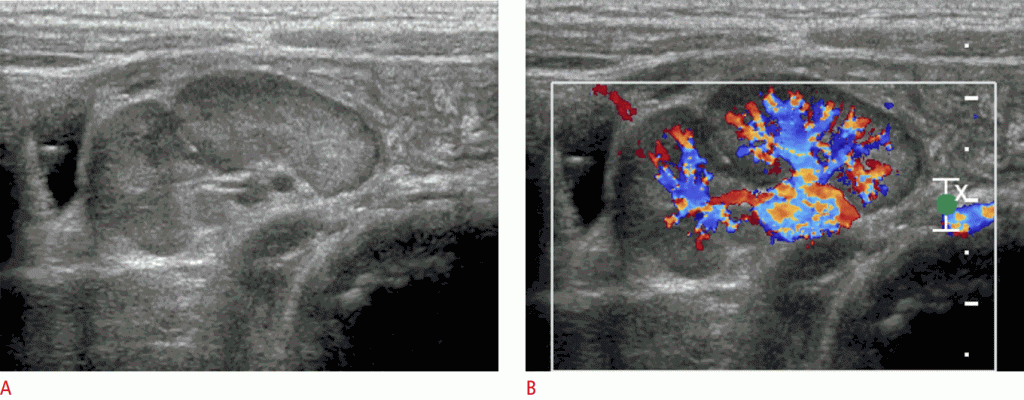
Рисунок 13: Острый аппендицит.
A, B. Сонограмма без сжатия (A) и сжатия (B) показывает несжимаемый расширенный аппендикс диаметром более 6 мм (стрелки). Обратите внимание на утолщение эхогенной подслизистой оболочки червеобразного отростка и повышение эхогенности периаппендикулярного жира (наконечник стрелки).
Рисунок 14: Вспомогательные признаки острого аппендицита.
На виде короткой оси показан аппендикс, похожий на мишень (стрелка) с заметным периаппендикулярным жиром (наконечник стрелки) и небольшим количеством периаппендикулярной жидкости (открытая стрелка). B. Длинный осевой вид с цветным допплером показывает утолщение эхогенной подслизистой оболочки и гиперемию нароста червеобразного отростка.
Если воспаление прогрессирует и развивается гнойный аппендицит, могут присутствовать гетерогенные эхогенность и гиперемические изменения в периаппендикулярной ткани. Гангренозные изменения предполагаются наличием увеличивающейся дилатации червеобразного отростка и потерей эхогенного подслизистого слоя с отсутствием васкуляризации при допплеровском исследовании (Рис. 15). Кроме того, перфорация предполагается при наличии воспалительной флегмоны, рассматриваемой в виде массы со смешанной эхогенностью, плохо выраженных петель кишечника в правом нижнем квадранте, утолщения фокальной стенки кишечника, внутрибрюшинной жидкости, локализованного сбора жидкости или образования абсцесса. Может возникнуть затруднение визуализации воспаленного отростка, когда произошла перфорация (Рис. 16).
Рисунок 15: Гангренозный аппендицит.
A, B. Изображение в градациях серого (A) и цветное допплеровское изображение (B) показывают низкую эхогенность подслизистого слоя и отсутствие сосудистого оттока стенки аппендикса. Обратите внимание на аппендиколиты (стрелки).
Рисунок 16: Перфорированный аппендикс у 10-месячного пациента с лихорадкой неизвестного происхождения.
A, B. Изображения в градациях серого показывают придаток (стрелки), расширенный с помощью сбора периаппендикулярной жидкости (стрелки) с низкой эхогенностью. Обратите внимание на аппендиколит в аппендиксе (открытая стрелка) и повышенная эхогенность периаппендикулярного жира. C. Изображение компьютерной томографии показывает воспалительную флегмону и образование абсцесса (наконечники стрел) в правом нижнем квадранте живота.
Брыжеечный лимфаденит
Мезентериальный лимфаденит – это доброкачественное, самоограничивающееся заболевание. Он возникает в результате первичного воспалительного процесса или вторичных воспалительных изменений, вызванных заболеванием брюшной полости. Мезентериальный лимфаденит – это клиническое заболевание, которое диагностируется после исключения других причин болей в животе. Поскольку увеличение брыжеечных ЛУ является единственным очевидным открытием, УЗИ важно для исключения других возможных причин боли в животе.
Сообщалось о различных нормальных диапазонах размеров ЛУ, обычно падающих в пределах 4-20 мм по короткой оси. ЛУ > 5 мм по короткой оси распространены у нормальных, здоровых детей. Увеличенные брыжеечные ЛУ часто наблюдаются у педиатрических пациентов, однако, особенно в возрасте <10 лет. Три или более ЛУ > 5 мм на короткой оси можно считать ненормальными.
Увеличенные брыжеечные ЛУ часто бывают овальными, с или без повышенной эхогенностью перинатальной жировой ткани. Сохраненный жирный ворот служит эхогенной областью в центре ЛУ. При цветном допплеровском сканировании центральные сосудистые ножки видны с или без повышенной васкуляризации (Рис. 17). Важно, чтобы рентгенологи оценили наличие воспаления в аппендиксе и желудочно-кишечном тракте. Злокачественные ЛУ следует подозревать, когда они имеют округлую форму, а не овальную форму, происходит потеря жировой перепонки и / или ЛУ имеет эксцентрично утолщающуюся кору.
Рисунок 17: Мезентериальный лимфаденит у 7-летнего пациента с болью в животе.
A, B. Изображения в градациях серого (A) и цветной допплерографии (B) показывают увеличенный брыжеечный лимфатический узел с гиперемическими изменениями. Лимфатический узел имеет овальную форму и содержит сохранившуюся жировую ткань и центральную сосудистую ножку.
Геморрагический васкулит
ГВ – это системный васкулит, который может поражать желудочно-кишечный тракт. Как частая причина болей в животе у детей, она проявляется в виде болей в животе и утолщения стенки кишки у 50-60% пациентов. Он часто включает поражение двенадцатиперстной и тонкой кишку, хотя может поражать весь желудочно-кишечный тракт, имитируя острый аппендицит. Боль в животе может предупредить проявления кожи. Следовательно, если у пациента наблюдается сильное утолщение стенки кишки в двенадцатиперстной кишке и проксимальном отделе тонкой кишки, следует учитывать ГВ, даже если поражения кожи еще не появились.
Распространенным сонографическим обнаружением является утолщение стенки кишечника с участием двенадцатиперстной кишки и проксимального отдела тощей кишки вследствие внутриутробного кровоизлияния. ГВ, однако, может включать любой сегмент кишечника (Рис. 18). Очаговая интрамуральная гематома может рассматриваться как эхогенное поражение слизистой оболочки или подслизистой оболочки кишечника. Утолщение стенки кишечника из-за интрамуральной гематомы может иметь максимальную толщину 9 мм. Кроме того, гиперемию стенки кишечника можно увидеть на цветном допплеровском исследовании. Интрамуральная гематома может быть ведущей точкой инвагинации (Рис. 19).
Рисунок 18: ГВ с участием желудочно-кишечного тракта 6-летнего пациента.
A, B. Изображения серой шкалы двенадцатиперстной кишки (A) и тощей кишки (B) показывают концентрическое утолщение стенки кишки со слегка повышенной эхогенностью стенки кишечника (стрелки)
Рисунок 19: Инвагинация тонкой кишки из-за ГВ у 6-летнего пациента с болью в животе.
Цветное доплеровское изображение показывает инвагинацию тонкой кишки с недостаточной васкуляризацией. B. Компьютерная томография показывает инвагинацию тонкой кишки (стрелка). C. Фотография хирургического образца показывает длинную сегментарную инвагинацию тонкой кишки с ишемией и сильным утолщением стенки кишки.
Сальниковый инфаркт
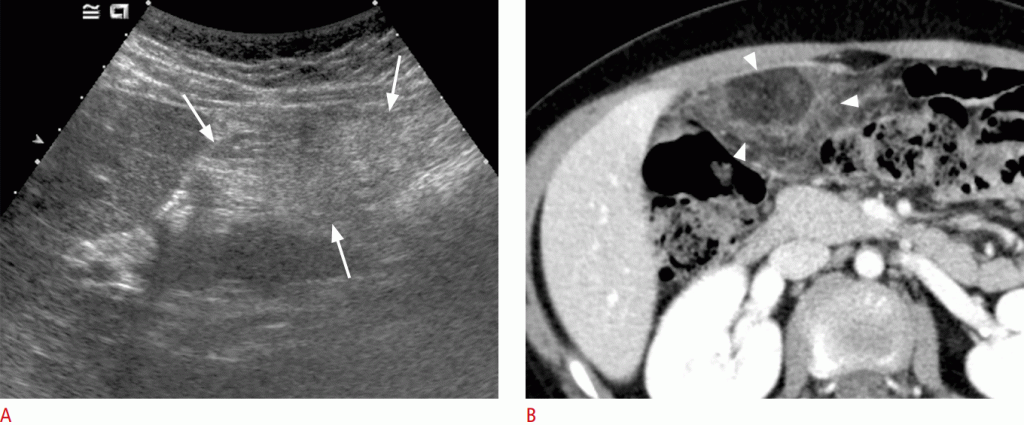
Инфаркт сальника является редким заболеванием, хотя 15% всех случаев встречаются у детей. Это заболевание в настоящее время выявляется чаще из-за увеличения распространенности ожирения и увеличения использования компьютерной томографии и УЗИ. Инфаркт сальника обычно сопровождается болью в правой части живота, которая связана с такими симптомами ЖКТ, как анорексия, тошнота и рвота. Таким образом, он имитирует острый аппендицит.
Типичная сонографическая находка – яйцевидная эхогенная масса, расположенная между брюшной стенкой и кишечником, часто в правом верхнем квадранте (Рис. 20). На цветном допплеровском исследовании это может проявляться как периферические гиперемические изменения. Хотя УЗИ имеют хорошую диагностическую точность для этого диагноза, точность является переменной, потому что она зависит от врача. УЗИ играют важную роль в исключении аппендицита и других заболеваний желудочно-кишечного тракта. Раннее обнаружение сальникового инфаркта может предотвратить ненужное хирургическое вмешательство или необходимость КТ-сканирования.
Рисунок 20: Инфаркт сальника у 9-летнего пациента с острой болью в животе.
На сонограмме показана область неоднородно повышенной эхогенности, примыкающая к брюшной стенке (стрелки). B. На компьютерной томографии показано очаг жировой ткани, скрученного с гипертонуцированным периферическим ореолом (наконечники стрел).
Итог
УЗИ является методом выбора для первоначальной оценки острой боли в животе у педиатрических пациентов из-за их небольших размеров тела и наличия меньшего количества жировой ткани в брюшной стенке и брюшной полости. Таким образом, оно имеет оптимальное звуковое окно, в отличие от взрослых пациентов. Правильный выбор датчиков, оптимальное позиционирование и использование методов постепенного сжатия улучшают визуализацию заболеваний кишечника.
УЗИ могут диагностировать несколько заболеваний, которые вызывают боль в животе и могут различать различные медицинские и хирургические проблемы у детей. Тщательная оценка утолщения стенки кишечника в сочетании с такими дополнительными данными, как накопление жидкости, повышенная эхогенность жировой ткани брыжейки, увеличенные ЛУ, гиперемированные изменения кишечника и аномальная перистальтика кишечника, увеличивают диагностические возможности УЗИ. Несколько расстройств, имитирующих острый аппендицит (брыжеечный лимфаденит, ГВ и сальниковый инфаркт), следует учитывать при выполнении УЗИ у педиатрических больных с болями в правой части живота и нормальным аппендиксом.
В нашем каталоге представлен большой выбор аппаратов с доступными высокочастотными датчиками для исследований органов ЖКТ. Свяжитесь с нашим менеджером и он проконсультирует вас!




Клюс Светлана Владимировна
валентина
Вечканов Александр Сергеевич
Алие
Azizova